第80章 危重病人的呼吸监护
呼吸监护主要对象是呼吸功能不全或呼吸衰竭的危重患者。呼吸衰竭的特点是低氧血症和高碳酸血症。以海平面为准,当病人呼吸室内空气不能继续将静脉血充分氧化为动脉血,其动脉血PaO2低于8.0kPa(60mmHg)或PaCO2 高于6.6kPa(50mmHg),或两者兼并存在时,即为呼吸衰竭。
呼吸监护病房的危重病人以成人呼吸窘迫综合征(ARDS)的急性呼吸衰竭,或慢性阻塞性肺疾患(COPD)的急性肺功能不全最多见,两者常需依赖辅助通气挽救生命。肺水肿病人亦常需监护,除了急性左心室衰竭或ARDS引起的肺水肿,有时因补液过多,超过心脏的负荷也可引起肺水肿。近年已经发现与睡眠有关的呼吸紊乱,或睡眠呼吸暂停可造成严重的低氧血症和高碳酸血症,有时甚至发生突然猝死。
理解呼吸衰竭的发病机理和掌握监护技术是保证呼吸监护病人得到预期疗效的关键。
一、呼吸衰竭的病理生理改变
(一)高碳酸血症性呼吸衰竭 此类呼吸衰竭的发生是由于肺泡通气不足,不能提供
充分氧化和将二氧化碳排出。从而体内二氧化碳积聚,动脉PaCO2增高。
动脉PaCO2是测定肺泡通气最重要的指征,正常值为4.8~5.8kPa(36~44mmHg),由于二氧化碳在肺泡和毛细血管床之间迅速平衡,所以肺泡PACO2和动脉PaCO2接近等值。肺泡PACO2数值的改变取决于二氧化碳的产生和肺泡通气对CO2的排出。健康人每分钟体内产生的二氧化碳量为200ml,肺泡每分钟通气量大约为4L,则PaCO2= 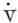
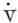
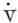
若 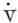
依公式 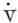
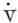
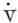
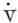
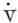
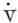
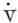
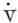
1. 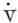
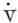
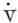
2.VO上升 肺泡通气部分取决于死腔量,包括解剖死腔和由于疾病而产生的非解剖死腔。当无效的通气死腔量增加,则有效的肺泡通气量反而减少,造成通气与血流灌注比例失调,出现伴有高碳酸血症性的低氧血症。此类呼吸衰竭多见于COPD因感染促使病情急剧加重。
(二)低氧血症性呼吸衰竭通气与血流灌注比例失调为此类呼吸衰竭的主要病理基础。根据供氧后PaCO2的反应,将此类呼吸衰竭分为两类。
1.吸氧后低氧血症可改善的呼吸衰竭 引起这种变化的病理生理基础是通气/血流比例失调,肺内存在较广泛的低 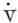
2.吸氧后仍难纠正的低氧血症 此类呼吸衰竭的病理生理基础是肺内存在巨大的右左分流(正常值低于5%),例如ARDS。ARDS的主要病理特点是肺间质和肺泡水肿。①肺泡水肿阻碍了肺泡通气,即使灌注相对充足,而这些流经无通气肺泡的血流未经氧化就进入肺循环,分流为其低氧血症的首要因素;②由于ARDS病人其肺泡表面活性物质受损或缺乏,因而导致广泛的肺泡塌陷,从而加重低氧血症的程度;③ARDS病人的肺间质水肿和透明膜形成造成弥散功能减退,为低氧血症进一步恶化的原因。
二、呼吸监护的重点
对呼吸衰竭的抢救,特别是急性呼吸衰竭的抢救应积极、迅速,否则会造成脑、肾、心、肝等重要脏器因严重缺氧而发生不可逆性的损害。监护的重点包括病人的氧合状态、通气状态、酸碱平衡和液体与电解质的调整。
(一)保持呼吸道通畅是呼吸复苏抢救的第一步。当自主呼吸微弱,不足以维持肺泡通气时,立即从气管插入有套囊的导管,以便必要时进行辅助机械通气。如果病人需要较长时间的机械通气,或不能耐受气管插管时,可行气管切开。如气道被痰液、血液等物质堵塞时,应行充分有效的负压吸引和顺位排痰,以便解除气道梗阻。
表80-1 动脉低氧和高二氧化碳的生理测定
| 呼吸衰竭原因 | PAO2 | PaO2 | PA-aO2 | PaCO2 | |
| I低PO2 | |||||
| 低通气 | 有 | ↓ | ↓ | 正常 | ↑ |
| 低PiO2 | 无 | ↓ | ↓ | 正常 | 正常↑或↓ |
| 弥散障碍 | 有 | 正常 | ↓ | ↑ | 正常,或↓ |
| 有 | 正常 | ↓ | ↑ | 正常↑或↓ |
| 分流 | |||||
| 心源性 | 无 | 正常 | ↓ | ↑ | 正常或↓ |
| 肺源性 | 有 | 正常 | ↓ | ↑ | 正常,↑或↓ |
| 0 | |||||
| Ⅱ高PCO2 | 0 | ||||
| 肺泡通气降低,VD增加,VE不足,CO2产生 | 有 | ↓ | ↑ | 正常或↑ | ↑ |
| VD正常,VE降低或不足 | 有 | ↓ | ↓ | 正常 | ↑ |
(二)氧合作用 纠正低氧血症为抢救呼吸衰竭最重要的因素。首先应立即进行血气分析,以便对病情和预后进行初步估价。下述指标可做为监护氧合作用的参考。
1.PaO2吸氧为治疗低氧血症的重要手段,纠正低氧血症的难易取决于呼吸衰竭的类型。高碳酸血症性呼吸衰竭,其低氧的原因是低通气和通气/血流比例失衡,充分吸氧后可明显改善低氧状态。这类病人吸氧最低浓度应保持PaO2介于8.0~12.0kPa(60~90mmHg)之间。高浓度吸氧往往并不必要。不伴有PCO2增高的低氧血症性呼吸衰竭,例如ARDS,其低氧血症的原因是肺内分流存在,即使吸入60%~100%高浓度的氧,有时也难保持PaCO2在8.0kPa(60mmHg)以上。
2.肺内分流量(QS/QT)ARDS时因肺水肿和弥漫性肺泡气道关闭,不能进行正常的气-血交换,肺内分流量显著增高,这是一项重要的诊断指标。QS/QT正常值小于5%,ARDS患者的常常高于10%,当高于15%时,应考虑采用呼吸器。
3.肺泡气-动脉血氧分压差(PA-aDO2)肺内分流与通气/血流灌注分布不均可增加PA-aDO2数值。吸入空气的条件下(FiO2=21),PA-aDO2的正常值为1.33~2.67kPa(10~20mmHg),吸纯氧(FiO2=1.0)20min后,PA-aDO2正常值为3.33-10.0kPa(25~75mmHg),如果PA-aCO20.21数值大于6.67kPa(50mmHg),或吸纯氧时PA-aDO2大于13.3kPa(100mmHg),则需要考虑辅助通气。
4.混合静脉血氧分压的测定(PVO2) PaO2正常,有时不一定说明组织氧合充分。通过Swan-Ganz漂浮导管测定PVO2可以了解组织内的氧合状态。如果PVO2高于4.0~4.67kPa(30~35mmHg),说明组织氧化充足。而PVO2低于4.0kPa(30mmHg),则表明组织处于缺氧的危急状态。Swan-Ganz漂浮导管又可监测肺毛细血管楔压(PCWP),通过PCWP可以鉴别肺水肿的产生系由左心衰竭引起(PCWP增高)或系ARDS肺部损伤所致(PCWP正常)。
(三)通气状态 当病人自主呼吸减弱或暂停,难以维持每分钟正常通气量;或低氧血症呼吸衰竭的病人,面罩给氧浓度≤40%,动脉PaO2仍不能达到8.0kPa(60mmHg);或吸氧浓度为100%,而其PA-aDO2高于13.3kPa(100mmHg)时,应考虑辅助通气。
1.辅助通气的目的 ①可以获得更多的高浓度氧;②通气机提供的正压比病人自行呼吸有更大的潮气量;③通过呼吸周期转换,保持气道在正压状态,即终末正压呼吸(positive end-expiratory pressure,PEEP)。
2.使用通气机的指征 当呼吸频率快于35次/min,肺活量(VC)低于15%预计值,FEV1.0低于10%,面罩吸氧后SaO2 低于70%,或PaCO2高于7.33kPa(55mmHg)(除外慢性高碳酸血症的情况)时,可以考虑使用通气机。但最主要的指征是病人呼吸肌趋向疲劳状态。当哮喘病人处于危急情况下,低氧、低碳酸血症和呼吸性碱中毒;COPD病人低氧高碳酸血症伴呼吸性酸中毒,这些病人呼吸衰竭严重,陷入耗竭状态,辅助通气迫切需要。
3.通气机的选择
(1)压力周期转换通气机:使用相对简单。其缺点是气道阻力的改变能影响通气机释放肺总量,使吸入氧的浓度降低。
(2)容量周期转换通气机:更接近于生理性能而且可靠,当气道阻力或肺顺应性改变时,仍能保持相当恒定的肺容量,具有高压和良好的流速性能,为吸气期提供优越的氧浓度。
4.辅助通气时应注意的事项 病人依靠通气机维持呼吸时,潮气量一般为15ml/kg体重。呼吸频率为20-30次/min,呼吸器的固有频率应稍低于病人的自主呼吸频率。如果病人的呼吸频率减慢或停止,则呼吸器将接替工作。辅助通气后20min,应进行血气监测。如果增高的PaCO2经辅助通气后恢复正常,则各项已定数值无需变动。假如PaCO2升高,则应当增加肺泡通气。增加呼吸频率,提高每分钟通气量对COPD呼吸衰竭的病人尤为适宜。如果PaCO2过高,特别是当血浆碳酸氢盐的水平太高时,应避免使PaCO2降低过快。因为PaCO2的迅速降落易引起严重的碱血症和惊厥,甚至发生昏迷。当ARDS病人为了保持充分氧化而出现通气过度进,人工死腔的建立可以保证通气和继续释放大的容量而避免PaCO2过分降低。
5.机械通气的方式应结合病情而定 ①控制通气(control ventilation):用于无自主呼吸的病人,通气机提供所需的潮气量和呼吸频率。②辅助控制通气(assist control mode of ventilation):用于清醒有自主呼吸但极度微弱者。通气机提供特定的潮气量,病人可以自主呼吸调整呼吸频率。通气机为病人提供每分钟呼吸次数。例如,通气机补充频率固定为每分钟10次,经过6秒钟而尚无自主呼吸时,通气机将自行释放一次呼吸。如果病人的呼吸频率发生明显改变,则通气机可以接替,充分发挥作用。③间歇强制通气(IMV):又称同步间歇强制通气(SIMV)。通气机按预先调整的潮气量、吸氧浓度定时释放呼吸频率。病人可以从通气机中吸入同样浓度的氧,但通气机不能帮助自主呼吸,因而其潮气量是在呼吸中进行测定。IMV一般用于呼吸功能趋向好转稳定的恢复期。④持续气道正压(CPAP):当病人自主呼吸时(无机械通气)与呼气管相连,安置一玻璃管于水面下,形成一人工正压,病人吸入的气体由胀满的储气袋提供足够高的流速,保持吸气与呼气道内均为正压状态。
上述通气机的四种通气方式为临床所常用。睡眠呼吸暂停的患者,采用CPAP可防止气道塌陷,解除上气道阻塞所产生的症状,阻止阴塞性睡眠呼吸暂停的出现。当抢救ARDS病人时,首先选择PEEP。与CPAP工作原理相同,PEEP使呼气末的压力并不降至零,而是保持在特定的预定正压水平[一般为0.59~0.98kPa(6~10cmH2O)。
PEEP与CPAP的优点在于呼气末气道和肺泡保持正压状态。由于正压使功能残气量(FRC)增加,升高的FRC使很多已经关闭的气道和肺泡重新开放,并进行气体交换,血液流经这些肺泡得到气化。表时PEEP可以降低肺内分流,提高PaO2,从而使吸氧的浓度降低,避免因吸入高浓度氧而引起的氧中毒。
当病情改善,不需要辅助通气时,需行脱机前的准备过程。一般采用IMV,逐渐减少呼吸次数并利用通气机提供每分钟的总通气量。拔管前应训练病人通过内管自主呼吸,以保证能够在无通气机辅助下进行充分的气体交换。
6.机械通气的合并症插管和机械通气并非无危险。心律紊乱、喉头痉挛和内管错位为插管时常见的合并症。如果气管插管保持数日或数周,可能发生声带溃疡、喉头狭窄和肉芽肿。套囊压迫可造成气管溃疡、狭窄和气管软化。为减少插管的合并症,使用带套囊的插管,定时放气以减少对气管壁的压迫和坏死。如果需要较长时间辅助通气,则气管切开实为必要。
通气机提供的正压过高可引起气胸或皮下气肿。如不给予及时治疗将会造成严重后果。在此状态下,通气机持续释放气体引起张力性气胸,严重减少静脉回流或心脏搏出,并很快引起心血管萎陷。此时应快速行胸腔穿刺以缓解胸内压,恢复静脉回流,使肺脏重新复张。
正压通气的另一常见副作用是静脉回心血量减少。当吸气时,胸内负压促使周围静脉血回流入右心。而通气机释放的吸气正压阻碍静脉回流。特别是病人在PEEP的方式下进行呼吸时,心低排出量和低血压更易发生。适度地给予静脉液体能有效地扭转正压通气对血液动力学的不利结果。
(四)酸碱平衡状态和血气分析呼吸系统疾病中由于体内酸碱平衡状态的改变,氧和二氧化碳的运送常受到影响。因此血液气体分析对诊断呼吸衰竭具有特殊重要地位,为指导治疗不可缺少的技术。酸碱度(pH)、二氧化碳分压(PCO2)、实际碳酸氢(AB)、标准碳酸氢(SB)、二氧化碳总量(TCO2)、缓冲碱(BB)、剩余碱(BE)、氧分压(PO2)氧饱合度(%sat)为常用变值,其中以pH、PCO2、HCO-3是反映酸碱的必要指标。各项指标的临床意义如下。
根据Henderson Hasselbalch公式:PH=pK+log/0.03PCO2,0.03为二氧化碳溶解系数,正常情况下[HCO-3]=24mmol/L,0.03PCO2=0.03×40=1.2mmol/L,pK为常数6.1。
所以pH=6.1+log20/1=6.1+1.30=7.40
此公式可理解为:pH=HCO-3/PCO2或PH=肾/肺
pH是氢离子[H+]活性的负对数。血液pH平均值为7.40(7.36~7.44)。其数值的改变由HCO-3/PCO2比值决定。pH直接说明酸碱状态的紊乱程度和发生酸碱失衡的急剧或缓慢。一旦pH不在正常范围,说明酸碱紊乱已相当显著(例如pH大于7.45为碱血症,pH小于7.35为酸血症)。有时pH在正常范围,但已发生明显的酸碱紊乱,此乃通过体内代偿机制维持pH在正常范围。因此pH值必须与HCO-3和PCO2综合分析。
HCO-3反映运转二氧化碳的数量。是血清中CO2的结合形式,与PCO2构成PCO2-碳酸氢系统,产生可挥发的H2CO3,由肺脏排出。动脉血HCO-3正常值为22~26mmol/L,均值为24mmol/L。当血中HCO-3减少时,反映体内有过多的固定酸。但有时体内固定酸并不过多,而血HCO-3数值仍然低于正常范围。例如:①醋氮酰胺抑制肾小管内的碳酸酐酶而使HCO-3排出增多;②稀释性酸中毒降低了HCO-3的浓度使pH下降,HCO-3的浓度受PCO2变化的影响。
PaCO2为物理溶解于动脉血液中的二氧化碳气体分压,正常值为5.33kPa(40mmHg)。为判断呼吸衰竭时的重要指标。正常情况下,组织产生二氧化碳的速度和排出速度均衡,所以体内PCO2水平经常保持稳定。机体对血中PCO2的升高较缺氧刺激更敏感,当PCO2升高即刺激神经中枢,呼吸频率成倍增加以促进通气,使PCO2下降。当通气过度而致血中PCO2下降时,通过神经中枢使呼吸减弱,直到PCO2恢复正常。
(五)液体与电解质的监护 液体的补充与电解质的调整是治疗呼吸衰竭的重要因素。如果病人的心率不快、手足温暖、尿量正常,能安静地长时间平卧而且神志状态良好,则补液量保持血压在正常偏低水平即可。液体的性质也很重要,低分子右旋糖酐可用于维持血液循环,防止血小板凝集。晶体液容易从血循环中很快漏入肺组织间隙,如未及时发现,极易出现肺水肿。因肺水肿而发生的气短和呼吸浅速,需及时给予有效的处理。利用Swan-Ganz导管检测肺动脉楔压或肺动脉舒张末压力,以1.33~2.0kPa(10~15mmHg)为宜。中心静脉压的测定并不是可靠的指,因为肺水肿有时严重到危及生命而中心静脉压可能仍在正常范围。
ARDS病程早期,毛细血管呈灶性可逆的病理损害,给予低盐、白蛋白和利尿剂以缓解肺水肿。而病程晚期,广泛的毛细血管损伤使白蛋白漏入肺泡间隙,导致渗透压增加,促使肺间质或肺泡水肿的加剧。通过血气、潮气量、峰流速、血压和尿量等监测指标对病情进行评估。
当病人通过呼吸监护病情稳定后,应严密监护和预防呼吸道感染,排除一切刺激因素,给予支气管扩张剂,充分湿化,逐渐加强锻炼。最重要的是,医护人员能及早识别病情恶化的迹象,在严密的监护中取得治疗的成功。
(姜秀芳)
参考文献
[1]Weisman IM,et al: Positive end expiratory pressure in adult rrespiratory failure. N Engl JMed, 1982; 307: 1381
[2]Roger Marthauet al: Gas exchange alterations in patients with chronic obstructive lungdisease, Chest, 1985; 87:4.470
[3]Ezio Romano;Best PEEP: A still unsolved problem. Chest, 1985; 87:4.551
[4]Barry A.Shzpiro et al: Positive end expiratory pressure in acute lung injury. Chest,1983; 83(3):559
[5]Suter PM etal: Optimum end-expiratory pressure in patients with acute pulmonary failure. NEngl J Med, 1975;292:284
[6]Tooker J etal: The effect of Swan-Ganz cathter on the wedge pressure left atrial pressurerela-tionship in edema during positive pressure ventilation.Am Rev Res Dis,1978; 117:721
[7]LawrenceMartin: Respiratory failure. The Med Clinice North America,1977;11: 1369