第二节 眼球钝挫伤(blunt ocular trauma)
钝挫伤是指钝力引起的外伤,可造成外眼软组织的损伤如眼脸肿胀,皮下瘀血,可按照软组织挫伤的一般外科原则处理。钝挫伤也可造成眼球的损伤,引起眼内多种结构和组织的病变。由于眼球钝挫伤占眼外伤发病人数的比例大,对眼的解部和功能危害严重,本节 重点加以介绍。
一、致伤原因
在生产、生活和体育运动中,砖石、土块、拳头、球类、跌撞、交通事故及爆炸(如鞭炮)产生的冲击波,是眼球钝挫伤的常见原因。钝力击中眼球时,可在打击部位产生直接损伤,由于眼球可以看成一个不可压缩的球体,钝力可在眼球内和眼球壁传递,引起多处间接损伤(图15-1)。
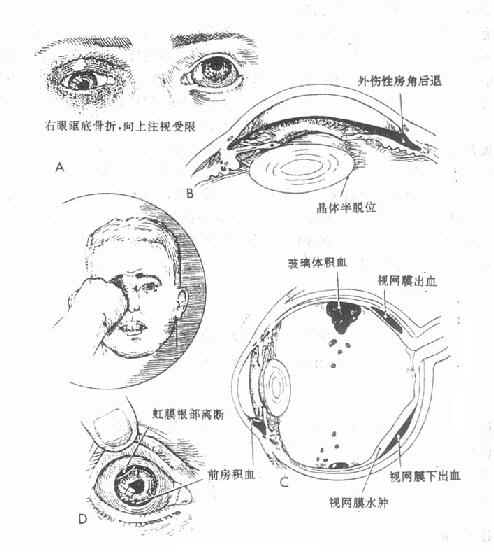
图15-1 常见眼挫伤
二、角膜挫伤
钝力作用于角膜时,可擦伤角膜表层组织;使角膜急剧内陷,内皮层和后弹力层破裂,引起角膜基层水肿混浊;严重时可致角膜破裂。
临床表现:①角膜上皮擦伤,病人视力减退,出现明显的疼痛、怕光和流泪等症状,上皮缺损区荧光素着色,若发生感染,可出现角膜溃疡。②角膜基质层水肿,增厚及混浊,后弹力层出现皱褶,可呈局限性。③角膜破裂,多发生于角膜附近,虹膜嵌顿,前房变浅或消失,瞳孔呈梨形。
治疗原则:对角膜上皮擦伤,可涂抗生素眼膏后包扎,促进上皮愈合。角膜基质层水肿混浊者,可局部滴用皮质类固醇,必要时用散瞳剂。对角膜裂伤应行手术缝合,按角膜穿孔伤处理。
三、虹膜睫状体挫伤
挫伤可引起虹膜睫状体的创伤性炎症反应,首先小动脉痉挛,继而毛细血管扩张,小血管壁渗透性增加,导致组织水肿,房水混浊。挫伤严重时,能造成虹膜和睫状体组织及血管破裂,前房出血等。
1.外伤性虹膜睫状体炎 可出现睫状充血,虹膜水肿,纹理不清,瞳孔缩小,虹膜色素脱失,房水混浊或纤维蛋白性渗出,角膜后沉降物。治疗按一般虹膜睫状体炎的原则处理,局部或全身应用皮质类固醇,可用1%阿托品散瞳。
2.虹膜损伤与瞳孔异常 虹膜瞳孔缘及瞳孔括约肌断裂可造成瞳孔的不规则裂口。虹膜基质也可出现纵形裂口。严重挫伤可造成虹膜根部离断,虹膜根部有半月形缺损,瞳孔呈“D”字形),可出现单眼复视(图15-2)。有时整个虹膜从根部完全离断,形成外伤性无虹膜。瞳孔括约肌受损或支配神经麻痹,可造成外伤性瞳也扩大(外伤性散瞳),一般表现为中度扩大,瞳孔不园,对光反射迟钝或消失。睫状肌或支配神经受损时,常伴有调节麻痹,患者近视力出现障碍。

图15-2 虹膜根部离断
治疗:①瞳孔缘或基质裂口无特殊处理。严重的虹膜根部离断伴有复视症状时,可考虑行虹膜根部缝合术,将离断的虹膜缝合于角巩膜缘(图15-3)。②外伤性瞳孔散大时,轻者可能恢复或部分恢复,重者不能恢复。伴有调节麻痹时,可配眼镜矫正近视力。
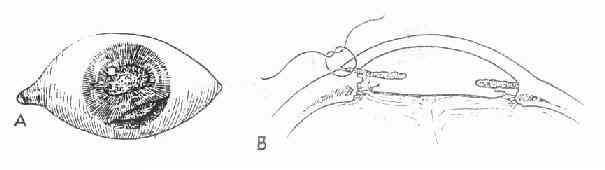
图15-3 外伤性虹膜根部离断缝合方法
3.前房积血为虹膜睫状体血管破裂所致。微量出血仅可见房水中出现红细胞。出血较多时,血液积于前房的下部呈一水平面(图15-4)。根据积血占前房的容量可分为3级。少于前房容量的1/3为Ⅰ级;介子1/3~2/3级为Ⅱ级;多于2/3为Ⅲ级。或记录出血平面的实际高度(mm数)。严重时前房完全充满血液,呈黑色。临床上通常将外伤后立即发生的出血称为原发性前房出血;积血吸收后或在吸收过程中再次出血者,称继发性出血,多在伤后1周内发生。
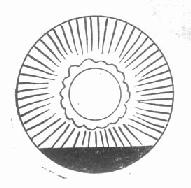
图15-4 前房积血
前房积血多能自行吸收,本身并不引起严重后果。但当积血量大或继发出血,可引起继发性青光眼、角膜血染等严重并发症,损害视力。在前房充满血液及高眼压情况下,容易出现角膜血染,角膜基质呈棕黄色,中央呈盘状混浊,以后渐变为黄白色,长期不消退。
治疗原则:①卧床休息,适当应用镇静剂;取半卧位;②全身应用止血剂,如止血敏、云南白药,可联合应用皮质激素;③可不扩瞳、不散瞳。出现虹膜刺激症状时,可及时散瞳;④注意观察眼压。眼压升高时,应用降眼压药物;⑤每日观察积血吸收情况。积血多、吸收慢,尤其为暗红色、有血块时,伴眼压升高,经药物治疗眼压仍不能控制,应作前房穿刺术放出积血。有较大凝血块时,可切开取出血块。以避免角膜血染(图15-5)。
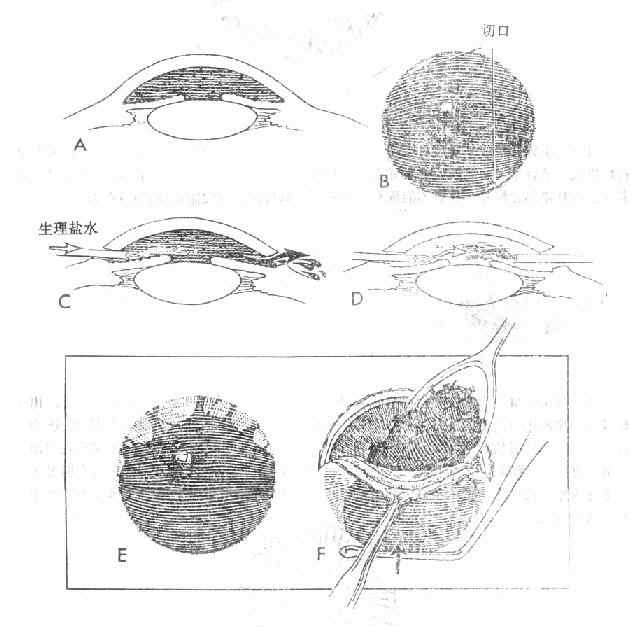
图15-5 前房积血的手术处理方法。
A-D示前房全出血2日,行前房冲洗吸出术。E-F示陈旧性前房全积血,经角巩膜缘大切口去除凝血块。
4.房角后退 挫伤使睫状肌的环形纤维与纵行纤维分离。虹膜根部向后移位,前房角加宽、变形、称房角后退,有前房出血的病例,在出血吸收后多能查见房角后退。少数人在伤后数月或数年,因房水排出受阻发生继发性青光眼,称房角后退性青光眼。
治疗:按开角型青光眼处理。一般需行球外滤过术。
四、晶体挫伤
挫伤可引起晶体脱位或晶体混浊。
1.晶体脱位或半脱位 由于悬韧带全部或部分断裂所致。部分断裂时,悬挂晶体的力量不平衡,晶体向悬韧带断裂的相对方向移位,晶体轴偏离视轴。检查时,在瞳孔区可见部分晶体赤道部,有部分虹膜震颤,病人可有散光或单眼复视(图15-6)。全脱位时,晶体可向前脱入前房,有时可嵌顿于瞳孔区(图15-7),这两种情况,都易引起继发性青光眼和角膜内皮损伤。晶体向后可脱入玻璃体,此时前房变深,虹膜震颤,出现高度远视。如果巩膜或角巩膜部破裂,晶体也可脱位于球结膜下。
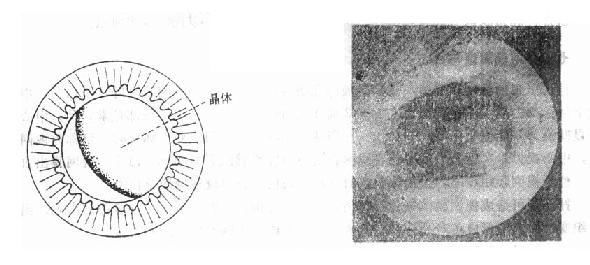
图15-6 晶体脱位外伤性晶体脱位
图15-7 晶体嵌顿瞳孔
2.晶体混浊 挫伤性晶体混浊有多种形态(图15-8)。根据视力需要可手术治疗(见白内障章)。
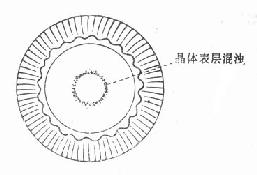
图15-8 Vossuys环
五、玻璃体积血
挫伤引起睫状体、脉络膜和视网膜血管玻裂,可出现玻璃体积血。积血多时,眼底看不进。止血药物和促进血液吸收药物的疗效尚未肯定。伤后3个月以上积血仍不能吸收,可考虑作玻璃体摘除术。若伴有视网膜脱离(B型超声波检查)应提前手术治疗。
六、脉络膜挫伤
主要表现为脉络膜破裂及出血。多见于后极部及视盘周围。裂口呈弧形,凹面对向视盘。伤后早期破裂处常为暗黑色的深层出血掩盖,出血吸收后,显露出弧形的黄白色裂隙,可伴有色素。若破裂位于黄斑部,中心视力会永久丧失(图15-9)。
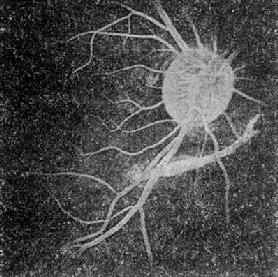
图15-9 脉络膜破裂
治疗:脉络膜破裂无特殊治疗。伤后早期可卧床休息,以期减少出血量。
七、视网膜震荡与挫伤
挫伤引起的视网膜震荡,是指后极部在伤后出现的一过性视网膜水肿,呈白色,中心视力下降。部分病人水肿消退后(1~2周)视力恢复;部分出现黄斑部色素紊乱,中心视力明显减退,不能恢复(图15-10)。挫伤造成视网膜外层组织变性坏死时,可称为视网膜挫伤,中心视力永久性丧失,多伴有视网膜出血或脉络膜破裂(图15-11)。视网膜出血较少时,位于视网膜组织之内;出血较多时,可穿破内界膜形成视网膜前出血。
图15-10 黄斑区视网膜下血肿
图15-11 外伤性视网膜和视网膜下出血
挫伤还可造成视网膜从锯齿缘部离断,出现外伤性视网膜脱离。黄斑部的水肿、出血和组织变性,也可形成黄斑裂孔,有的病人也发展成为视网膜脱离。
治疗:对视网膜震荡与挫伤,可服用皮质类固醇、血管扩张剂及维生素类,但这些药物的疗效尚未肯定。对视网膜出血可卧床休息,伤后早期使用止血药物。外伤性视网膜脱离应手术治疗,争取视网膜复位。
八、眼球破裂
严重的钝挫伤可致眼球破裂。常见的破裂部位是角巩膜缘。临床表现为眼压降低,前房及玻璃体积血,球结膜下出血及水肿,眼球运动可能在破裂方向上受限,视力多为无光感(图15-12)。

图15-12 A.钝挫伤后出现低眼压,球结膜下出血,但无撕裂
B.手术探查时可见球结膜下巩膜破裂伤口
治疗:仔细检查裂口,尽可能做初期缝合术。然后根据条件进一步处理,如行玻璃体手术。如果眼球结构已遭到彻底破坏,无法缝合时,可慎行初期眼球摘除术。少数病人出现眼球破裂,但裂口隐蔽在结膜或直肌下、赤道前后甚至视神经周围,不能直观发现,称隐慝性巩膜破裂,应根据临床表现判断,做探查手术确诊和缝合。