缓慢性心律失常
缓慢性窦性心律失常
缓慢性窦性心律失常包括:窦性心动过缓、窦性停搏、窦房传导阻滞和病态窦房结综合征。
窦性心动过缓(SinusBradycardia)
窦性心律慢于每分钟60次称为窦性心动过缓(Sinus brady-cardia)。常见于健康的成人,尤其是运动员、老年人和睡眠时,其它原因为颅内压增高、血钾过高、甲状腺机能减退、低温、以及应用洋地黄、β受体阻滞剂、利血平、呱乙啶、甲基多巴等药物。在器质性心脏病中,窦性心动过缓可见于冠心病,急性心肌梗塞(尤其是下壁心肌梗塞的早期)、心肌炎、心肌病和病窦综合征。
【心电图】为窦性心律,心率低于每分钟60次,常伴有窦性心律不齐。
【治疗】
如心率不低于每分钟50次,一般不引起症状,不需治疗。如心率低于每分钟40次伴心绞痛、心功能不全或中枢神经系统功能障碍,可用阿托品,麻黄素或含服异丙肾上腺素以提高心率。
窦性停搏(Sinus Arrest)
窦性停搏是指窦房结在一个或多个心动周期中不产生冲动,以致不能激动心房或整个心脏。窦房停搏多是窦房结功能低下的结果。可见于洋地黄、奎尼丁的毒性作用及各种病因引起的病窦综合征,偶尔亦见于迷走神经张力增高的病人。
【心电图】
示在一段较平常P-P间期显着延长的时间内不见P波,或P波与QRS波均不出现,而长的P-P间期与基本的窦性P-P间期之间无公倍数关系(图3-3-16)。长间歇后可出现结性或室性逸搏。如窦性停搏时间过长,可出现结性或室性自主性心律。若房室交界区或心室未能及时发出冲动,病人可有头晕,甚至发生昏厥和抽搐,即Adams-stodes综合征。

图3-3-16 窦性停搏及交界性逸搏
【治疗】
窦性停搏频繁伴症状明显者可用阿托品、麻黄素或异丙肾上腺素治疗。有Adams-stokes综合征者应用异丙肾上腺素0.5-1mg加于500ml葡萄糖液中静脉滴注,如疗效不满意或需长期滴注异丙肾上腺素者,应考虑装置按需型人工心脏起搏器。
窦房阻滞(SinoatrialBlock)
窦房阻滞是指窦房结产生的冲动,部份或全部不能到达心房,引起心房和心室停搏。短暂的窦房阻滞见于急性心肌梗塞、急性心肌炎、高血钾症、洋地黄或奎尼丁类药物作用以及迷走神经张力过高。慢性窦房阻滞的病因常不明,多见于老年人,基本病变可能为特发性窦房结退行性变。其它常见病因为冠心病和心肌病。窦房阻滞按其阻滞程度可分第一度、第二度和第三度。但只有第二度窦房阻滞才能从心电图上作出诊断。心电图表现为P波之间出现长间歇。是基本P-P间期的倍数。窦性停搏则没有这样的倍数关系,可据此进行鉴别诊断,有些病例可见文氏(Wenckebach)现象。与第二度房室传导阻滞中的文氏现象相似,但表现为P-P间期而不是R-R间期进行性缩短,直至出现长间歇(图3-3-17)。窦房阻滞后可出现结性逸搏。很多病例中,逸搏前的间歇相当长,提示低位起搏点亦同时有机能障碍。
窦房阻滞的临床表现,意义及治疗措施、与病窦综合征相仿。
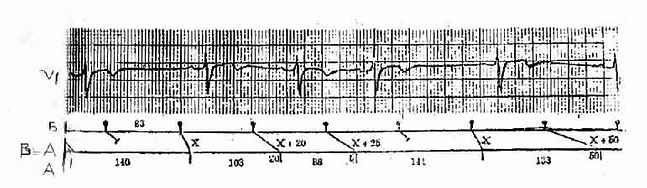
图3-3-17 第二度窦房阻滞文氏现象
病态窦房结综合征(Sick SinusSyndrome,SSS)
病态窦房结综合征简称病窦综合征。是由于窦房结或其周围组织原器质性病变导致窦房结冲动形成障碍,或窦房结至心房冲动传导障碍所致的多种心律失常和多种症状的综合病征。主要特征为窦性心动过缓,当合并快速性心律失常反复发作时称为心动过缓一心动过速综合征。
【病因及病理】
特发性硬化-退行性变、冠心病、心肌病、心肌炎、风湿性心脏病、外科手术损伤,高血压等。部分为家族性或原因不明。病理改变主要为窦房结和心房纤维增生,可伴有窦房结动脉的结内部分闭塞,偶可累及房室交界处和分支。
【临床表现】
起病隐袭,进展缓慢,有时被偶然发现。如心、脑、胃肠及肾等脏器供血不足的症状为主,如乏力、胸痛、心悸、头晕、失眠、记忆力减退、易激动、反应迟钝、尿多、食欲差等。可持久或间歇发作。出现高度窦房阻滞或窦性停搏时,可发作短阵晕厥或黑朦。偶可发生心绞痛、心力衰竭或休克等。急性下壁心肌梗塞和心肌炎,可引起暂时性窦房结功能不全,急性期过去后多消失。
【诊断】
除临床症状外,还要根据下述检查进一步明确诊断。
一、心电图 ①严重的窦性心动过缓,每分钟少于50次。②窦性停搏和(或)窦房阻滞。③心动过缓与心动过速交替出现。心动过缓为窦性心动过缓,心动过速为室上性心动过速,心房颤动或扑动。④慢性心房颤动在电复律后不能转为窦性心律。⑤持久的缓慢的房室交界区性逸搏节律,部分患者可合并房室传导阻滞和束支传导阻滞。
二、窦房结功能测定 可对疑患者可选择应用下述方法
(一)运动和阿托品试验 运动或静注阿托品1.5~2mg,注射后1、2、3、5、10、15、20分钟分别描记心电图或示波连续观察,如窦性心律不能增快到90次/分和(或)出现窦房阻滞、交界区性心律、室上性心动过速为阳性。如窦性心律增快>90次/分为阴性,多为迷走神经功能亢进,有青光眼或明显前列腺肥大患者慎用。
(二)经食道或直接心房调搏检测窦房结功能 本法是病窦综合征较可靠的诊断方法,特别是结合药物阻滞自主神经系统的影响,更可提高敏感性。经食道插入双极起搏导管,电极置入左房后面,然后接人工心脏起搏器,行快速起搏,频率由每分钟90次、100次、120次,逐渐增至每分钟150次,每次调搏持续1分钟,然后终止起搏,并描记心电图,看窦房结经历多长时间能温醒并复跳,自停止刺激起搏至恢复窦性P波的时间为窦房结恢复时间。病窦综合征者固有心率在80次/分以下(予阿托品2mg加心得安5mg静注后测定),窦房结恢复时间>1500m.s,窦房传导时间>180m.s。
(三)动态心电图监测 可了解到最快和最慢心率、窦性停搏、窦房阻滞等心律失常表现。
(四)运动试验 踏车或平板运动试验时,若运动后心率不能明显增加,提示窦房结功能不良。但必须严密监护观察,以防发生意外。
【鉴别诊断】
首先要除外各种迷走神经兴奋性增高的因素,经详细询问病史,凡休息或夜间心率慢于60次/分,而活动后或稍用药后心率可达90次/分以上者,说明为生理性心动过缓,对可疑者可借助辅助诊断方法以判定窦房结功能。
【治疗】
一、病因治疗 首先应尽可能地明确病因,如冠状动脉明显狭窄者可行经皮穿刺冠状动脉腔内成形术,应用硝酸甘油等改善冠脉供血。心肌炎则可用能量合剂、大剂量维生素丙静脉滴注或静注。
二、药物治疗 对不伴快速性心律失常的患者,可试用阿托品,麻黄素或异丙肾上腺素以提高心率。烟酰胺600-1000mg溶于10%葡萄糖液250-500ml中静滴每日1次,避免使用减慢心率的药物如β受体阻滞剂及钙拮抗剂等。
中医治疗以补气、温阳、活血为主,可用人参加灸甘草汤,生脉散加四逆汤。
三、安装按需型人工心脏起搏器 最好选用心房起搏(AAI)或频率应答式起搏器,在此基础上用抗心律失常药控制快速性心律失常。
逸搏与逸搏心律(Escape Beatand Escape Rhythms)
逸搏是基本心搏延迟或阻滞后,异位起搏点被动地发生冲动所产生的心搏。最常发生的部位是房室交界区,但亦可发生于心室或心房。连续发生的逸搏称为逸搏心律。
【病因】
常见于窦房结自律性减低或Ⅱ度以上窦房或房室传导阻滞时,亦见于迷走神经张力增高,病态窦房结综合征、麻醉、洋地黄及奎尼丁等药物中毒、冠心病、心肌病和心肌炎等。
【心电图】
交界区性逸搏心律为连续3次以上的交界性逸搏。心率慢而规则,每分40-60次,P波见不到或呈交界区型, 即在Ⅱ、Ⅲ、avF导联中倒置,AvF中直立。QRS波群形态与窦性时相同。P波可能在QRS波群之前、中或后。(图3-3-18)
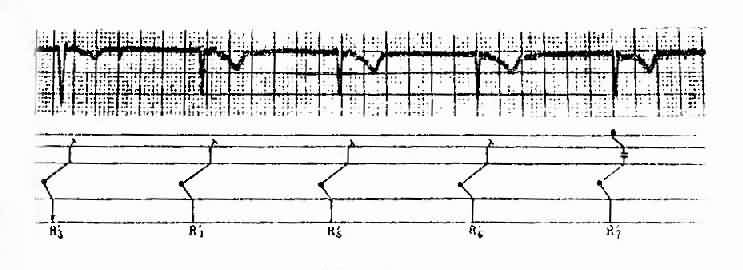
图3-3-18 逸搏心律
交界区性心律的临床意义决定于其病因。短暂发作与迷走神经张力增高有关,大多无重要性。持久发作提示有器质性心脏病或药物引起窦房结功能低下或房室传导障碍。
心室自主心律为起源于心室内的异位逸搏心律,心率每分30-40次,见于窦房结或心房和房室交界组织处于抑制状态或位于房室束分支以下的三度房室传导阻滞时,亦可由奎尼丁等药物中毒引起,亦常为临终前的一种心律。心电图示心室律规则或不规则,QRS波群宽大畸形(起源于束支近端的畸形可不明显)。临终前的心室自主心律,QRS时限可达0.16秒以上,并呈多种形态、心室率慢而规则,心室自主心律可严重影响心排出量,引起低血压、休克或Adms-Stokes综合征。
【治疗】
逸搏本身是具有保护作用的生理现象,应针对引起逸搏的病因及心律失常进行治疗。对心室自主心律的紧急对症治疗可用异丙基肾上腺素静脉滴注。
房室传导阻滞(Atrioventricular Block)
房室传导阻滞是指冲动在房室传导过程中受到阻滞。分为不完全性和完全性两类。前者包括第一度和第二度房室传导阻滞,后者又称第三度房室传导阻滞,阻滞部位可在心房、房室结,希氏束及双束支。
【病因】
①病因以各种原因的心肌炎症最常见,如风湿性、病毒性心肌炎和其它感染。②迷走神经兴奋,常表现为短暂性房室传导阻滞。③药物:如洋地黄和其他抗心律失常药物,多数停药后,房室传导阻滞消失。④各种器质性心脏病如冠心病、风湿性心脏病及心肌病。⑤高血钾、尿毒症等。⑥特发性的传导系统纤维化、退行性变等。⑦外伤,心脏外科手术时误伤或波及房室传导组织可引起房室传导阻滞。
【临床表现】
第一度房室传导阻滞患者常无症状。听诊时心尖部第一心音减弱,此是由于P-R间期延长,心室收缩开始时房室瓣叶接近关闭所致。第二度Ⅰ型房室传导阻滞病人可有心搏暂停感觉。听诊时有心搏脱漏,第一心音强度可随P-R间期改变而改变。第二度Ⅱ型房室传导阻滞病人常疲乏、头昏、昏厥、抽搐和心功能不全,常在较短时间内发展为完全性房室传导阻滞。听诊时心律整齐与否,取决于房室传导比例的改变。完全性房室传导阻滞的症状取决于是否建立了心室自主节律及心室率和心肌的基本情况。如心室自主节律未及时建立则出现心室停搏。自主节律点较高如恰位于希氏束下方,心室率较快达40-60次/分,病人可能无症状。双束支病变者心室自主节律点甚低,心室率慢在40次/分以下,可出现心功能不全和脑缺血综合征(Adams-Stokes,Syndrome)或猝死。心室率缓慢常引起收缩压升高和脉压增宽。每搏量增大产生肺动脉瓣区收缩期喷射性杂音和第三心音。由于房室分离、房室收缩不协调,以致不规则地出现心房音及响亮的第一心音。
【心电图】
一、第一度房室传导阻滞 ①P-R间期>0.20秒,②每个P波后,均有QRS波群。(图3-3-19)
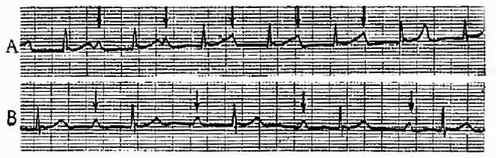
图3-3-19 第一度房室传导阻滞
二、第二度房室传导阻滞 部分心房激动不能传至心室,一些P波后没有QRS波群,房室传导比例可能是2:1;3:2;4:3……。第二度房室传导阻滞可分为两型。Ⅰ型又称文氏(Wenckebach)现象,或称莫氏(Mobitz)Ⅰ型,Ⅱ型又称莫氏Ⅱ型,Ⅰ型较Ⅱ型为常见。
(一)第二度Ⅰ型传导阻滞-文氏现象①P-R间期逐渐延长,直至P波受阻与心室脱漏,②R-R间期逐渐缩短,直至P波受阻;③包含受阻P波的R-R间期比两个P-P间期之和为短。(图3-3-20)
(二)第二度Ⅱ型房室传导阻滞莫氏Ⅱ型①P-R间期固定,可正常或延长。②QRS波群有间期性脱漏,阻滞程度可经常变化,可为1:1;2:1;3:1;3:2;4:3等。下传的QRS波群多呈束支传导阻滞图型。(图3-3-21)

图3-3-20 Ⅱ度Ⅰ型房室传导阻滞(文氏现象)
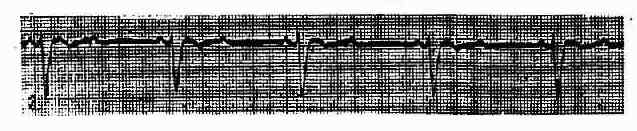
图3-3-21 Ⅱ度Ⅱ型房室传导阻滞(莫氏Ⅱ型)
第一度和第二度Ⅰ型房室传导阻滞,阻滞部位多在房室结,其QRS波群不增宽;第二度Ⅱ型房室传导阻滞,其阻滞部位多在希氏束以下,此时QRS波群常增宽。
(三)完全性房室传导阻滞 ①P波与QRS波群相互无关;②心房速率比心室速率快,心房心律可能为窦性或起源于异位;③心室心律由交界区或心室自主起搏点维持。
QRS波群的形态主要取决于阻滞的部位,如阻滞位于希氏束分支以上,则逸搏起搏点多源于房室交界区紧靠分支处出现高位心室自主心律,QRS波群不增宽。(图3-3-22)如阻滞位于双束支,则逸搏心律为低位心室自主心律,QRS波群增宽或畸形(图3-3-23)。邻近房室交界区高位逸搏心律的速率常在每分钟40-60次之间,而低位心室自主心律的速率多在每分钟30-50次之间。

图3-3-22 第三度房室传导阻滞(心室起搏点在房室束分叉以上)

图3-3-23 第三度房室传导阻滞(心室起搏点在房室束分叉以下)QRS波>0.12秒
【治疗】
首先针对病因,如用抗菌素治疗急性感染,肾上腺皮质激素抑制非特异性炎症,阿托品等解除迷走神经的作用,停止应用导致房室传导阻滞的药物,用氯化钾静脉滴注治疗低血钾等。第一度与第二度Ⅰ型房室传导阻滞预后好,无需特殊处理。但应避免用抑制房室传导的药物,口服小剂量阿托品0.3mg,每日3-4次或麻黄素30mg,每日3-4次可使文氏现象暂时消失。
阿托品有加速房室传导纠正文氏现象的作用,但也可加速心房率。使二度房室传导阻滞加重,故对第二度Ⅱ型房室传导阻滞不利。Ⅱ度Ⅱ型房室传导阻滞如QRS波群增宽畸形,临床症状明显,尤其是发生心原性昏厥者,宜安置人工心脏起搏器。
完全性房室传导阻滞,心室率在40次/分以上,无症状者,可不必治疗,如心室率过缓可试给麻黄素、阿托品、小剂量异丙肾上腺素5-10mg,每日4次,舌下食化。如症状明显或发生过心原性昏厥,可静脉滴注异丙肾上腺素(1-4ug/分)并准备安置人工心脏起搏器。
心室内传导阻滞(IntraventricularBlock)
心室内传导阻滞指的是希氏束分支以下部位的传导阻滞,一般分为左、右束支传导阻滞及左分支前、后分支传导阻滞。临床上除心音分裂外无其它特殊表现。诊断主要依靠心电图。
【病因】
右束支较粗分支也早,左束支阻滞常表示有弥漫性的心肌病变。最常见的病因为冠心病、也见于高血压病、风湿性心脏病、急性及慢性肺原性心脏病、心肌炎、心肌病、传导系统的退行性疾病,埃勃斯坦(Ebstein)畸形,以及Fallot 四联症或室间隔缺损纠正手术后,很多右束支传导阻滞者无心脏病的证据,这种孤立的右束支传导阻滞常见,其发生率随年龄而增加。
左束支较粗分支也早,左束支阻滞常表示有弥漫性的心肌病变。最常见的病因为冠心病、高血压性心脏病或二者并存。也见于风湿性心脏病、主动脉瓣钙化狭窄,原发性或继发性心肌病及梅毒性心脏病,极少见于健康人。
左束支又分为左前分支及左后分分支两支,左前分支较细,仅接受左前降支的血供,故易受损;而左后分支较粗,接受左冠前降支及右冠后降支的双重血液供应,不易发生传导阻滞,如出现多表示病变严重。主要病因为冠心病,亦可见于高血压病、心肌病、主动脉缩窄等。
【心电图】
一、完全性右束支传导阻滞 ①V1导联呈rsR/型,r波狭小,R'波高宽;②V5、V6导联呈qRs或Rs型,S波宽;③Ⅰ导联有明显增宽的S波、avR导联有宽R波。④QRS≥0.12秒;⑤T波与QRS波群主方向相反。(图3-3-24)
二、完全性左束支传导阻滞 ①V5、V6导联出现增宽的R波,其顶端平坦,模糊或带切迹(M形R波),其前无q波;②V1导联多呈rS或QS型,S波宽大;③Ⅰ导联R波宽大或有切迹;④QRS≥0.12秒;⑤T波与QRS波群主波方向相反。(图3-3-25)
三、左前分支阻滞 ①电轴左偏-45°~-90°;②Ⅰ、avL导联为qR型,R波在avL大于Ⅰ导联;③Ⅱ、Ⅲ、avF导联为rS型,S波在Ⅲ导联>Ⅱ导联;④QRS<0.11秒,大多数正常。(图3-3-26)
四、左后分支阻滞 ①电轴右偏(达+120°或以上);②Ⅰ,avL导联为rS型,Ⅱ、Ⅲ、avL导联为qR型;③QRS<0.11S。(图3-3-27)
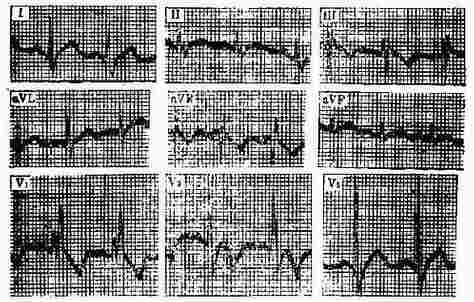
图3-3-24 完全性右束支传导阻滞
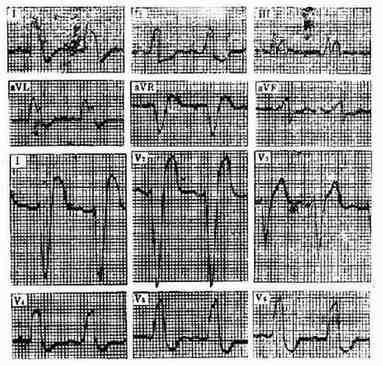
图3-3-25 完全性左束支传导阻滞
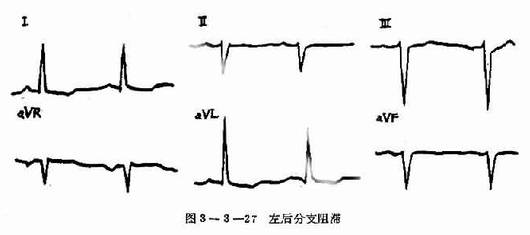
图3-3-27 左后分支阻滞
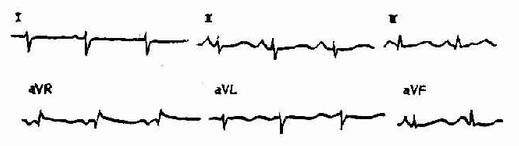
图3-3-26 左前分支阻滞
左后分支较粗,血供也丰富,不易出现传导阻滞,如发生表示病变严重,右束支如同时发生传导阻滞,很容易发展成完全性房室传导阻滞。
五、双束支传导阻滞
双束支传导阻滞是指左、右束支主干部位传导发生障碍引起的室内传导阻滞。每一侧束支传导阻滞有一、二度之分。若两侧阻滞程度不一致,必然造成许多形式的组合,出现间歇性,规则或不规则的左、右束支传导阻滞,同时伴有房室传导阻滞,下传心动的P-R间期、QRS波群规律大致如下:①仅一侧束支传导延迟,出现该侧束支阻滞的图形,P-R间期正常;②如两侧为程度一样的一度阻滞,则QRS波群正常,P-R间期稍延长;③如两侧传导延迟(一度)而程度不一,QRS波群呈慢的一侧束支传导阻滞图形,并有P-R间期延长,QRS波群增宽的程度取决于二束支传导速度之差,PR间期延长程度取决于下传的束支传导性;④两侧均有二度或一侧为一度,另一侧为二度,三度阻滞,将出现不等的房室传导和束支传导阻滞图形;⑤两侧都阻断,则P波之后无QRS波群。
当一帧心电图前、后对照能看到同时有完全性左束支传导阻滞及完全性右束支传导阻滞的图形,伴或不伴有房室传导阻滞,可以肯定有双侧束支传导阻滞。如仅见到一侧束支阻滞兼有P-R间期延长或房室传导阻滞,只能作为可疑,因这时的房室阻滞可由房室结、房室束病变引起,若希氏束电图检查仅有A--H延长而H-V正常,可否定双侧束支阻滞。
左束支二分支或右束支与左束支一分支发生传导障碍时均称为二支传导阻滞,较常见的有:①右束支传导阻滞伴左前分支传导阻滞;心电图上同时具备右束支和左前分支传导阻滞的特征。②右束支传导阻滞伴左后分支传导阻滞。③左前分支传导阻滞合并左后分支传导阻滞引起的左束支传导阻滞。
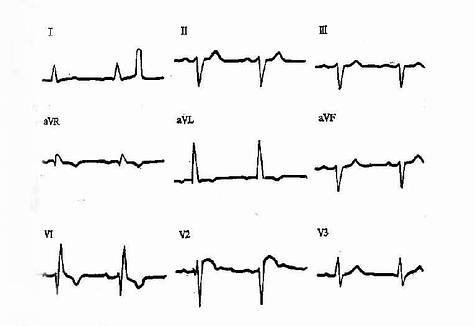
图3-3-28 双束支传导阻滞(完全性右束支伴左前分支阻滞)
右束支传导阻滞伴交替的左前分支和左后分支阻滞引起左束支和左束支的双发支传导阻滞(称三分支阻滞),这种形式常伴有莫氏Ⅱ型房室传导阻滞。
双侧或三支传导阻滞是严重心脏病变引起,包括急性心肌梗塞、心肌炎及原因不明的束支纤维化,容易发展成完全性房室传导阻滞。(图3-3-28)
【治疗】
主要针对病因,若左、右束支同时发生阻滞,则将引起完全性房室传导阻滞,这是因为心室起搏点的位置低,其频率较慢,易致Adams~Stokes综合征发作,应考虑及早安装人工心脏超搏器。